Justo al principio del embarazo, el huevo está envuelto por una capa de células llamada trofoblasto: es la futura placenta. Estas células, que garantizan la nidación del huevo en el útero, se introducen en la mucosa uterina. Allí proliferan y producen múltiples brotes.
La placenta, del latín 'torta plana', tiene un papel protagonista en el embarazo, ya que su función es mantener con vida al bebé. Su mayor parte, la derivada del trofoblasto (ver abajo), se desarrolla de las mismas células provenientes del espermatozoide y el óvulo que dieron desarrollo al feto. La placenta humana comienza a formarse en la segunda semana de fecundación y se considera que ha adquirido su forma definitiva alrededor del tercer mes, cuando sigue extendiéndose, creciendo y engrosándose, pero ya está delimitada. Está formada por un componente materno (que es una transformación de la membrana uterina) y otra parte de origen fetal (trofoblasto), y su función es poner en relación de contigüidad la sangre de la madre y del feto (actúa como un agente de transferencia, el cual ayuda a llevar a cabo la transferencia de oxígeno y de nutrientes de la sangre materna hacia los vasos sanguíneos del bebé).
Es un órgano temporario (temporal) que se forma dentro del útero durante el embarazo y que transfiere oxígeno y alimentos nutritivos al bebé mientras se encuentra en el útero de la madre. La misma ayuda a filtrar el exceso de desperdicios que se van formando durante los tres trimestres del embarazo, como el dióxido de carbono. Usualmente conocida como secundinas (placenta y membranas que envuelven al feto), la placenta está conformada por las mismas células que forman al bebé.
La placenta es plana y tiene forma de crepe o torta, y tiene dos lados: un lado (conocido como lado materno o placa basal), el cual está firmemente unido a la pared interna del útero; el otro lado (el lado fetal o placa coriónica) se encuentra posicionado enfrente del bebé y le proporciona alimentos y nutrientes a través del cordón umbilical.
La placenta también ofrece apoyo hormonal durante todo el transcurso del embarazo. La misma libera estrógeno, progesterona, y gonadotropina coriónica humana (hCG) en el torrente sanguíneo de la madre. Es expulsada minutos después del parto, momento que recibe el nombre de alumbramiento.
Normalmente el alumbramiento se produce entre los 10-30 minutos posteriores al nacimiento del bebé, aunque puede tardar 2, 3 o 4 horas en salir sin implicar riesgo de hemorragia (Michel Odent habla incluso de 28 horas). Lo importante es que no sangre, que el útero se contraiga y que se le de el tiempo necesario sin traccionar ni manipular y, en caso necesario (si existiese riesgo de hemorragia), siempre se puede administrar una inyección de oxitocina para provocar un par de contracciones que expulsen la placenta.
Está contraindicado el alumbramiento manual, nunca ha de tirarse del cordón umbilical para extraer la placenta, pues podría provocar importantes hemorragias.
La cavidad amniótica (bolsa)
Dentro de esta cavidad se encuentra el líquido amniótico en el que flota el bebé a lo largo de todo el embarazo. Este líquido realiza diversas funciones; ayuda a mantener la temperatura y reduce al mínimo la posibilidad de adherencia del feto a la membrana amniótica, protege al feto contra lesiones, ya que actúa como cojín amortiguador, le proporciona un medio adecuado para mantenerse en movimiento, es una fuente de nutrientes y es esencial para el desarrollo pulmonar entre muchas otras funciones. El líquido amniótico no es estático sino que cambia continuamente.
El volúmen del líquido amniótico a la 10ª semana es de 30 ml; a las 20 semanas 350 ml., y a las 38 semanas es de alrededor de 1,000 ml; de ahí en adelante el volumen del líquido va descendiendo y en el embarazo post-maduro el volumen puede llegar a ser menor de 500 ml.
Los estudios demuestran que el feto en las últimas semanas de gestación bebe de 400 a 500 ml. de líquido amniótico en 24 horas, con el objeto de mantener la estabilidad del volumen; el feto debe excretar aproximadamente el mismo volumen de orina. Si este sistema se bloquea pueden ocurrir grandes alteraciones en el volumen, por ejemplo en caso de agenesia renal (falta de formación de los riñones) hay ausencia virtual de líquido amniótico (oligoamnios) pues el bebé no produce orina, y en presencia de atresia esofágica (falta de formación o permeabilidad del esófago), por ejemplo, se produce polihidramnios (exceso de líquido) pues el bebé no puede tragarlo.
Al final del embarazo la normalidad del líquido amniótico es un indicador muy útil de bienestar fetal y su disminución o ausencia un signo de alarma muy importante que sugiere insuficiencia placentaria y mayor riesgo de muerte fetal. En los embarazos de riesgo existen pruebas especiales que se realizan mediante el ultrasonido y la cardiotocografía (registro gráfico del latido cardiaco fetal) como el perfil biofísico en las cuales la determinación del índice de líquido amniótico es fundamental. En embarazos de riesgo o en caso de disminución notoria de los movimientos fetales es indispensable evaluar la cantidad de líquido amniótico entre otras cosas.
"El exceso de líquido amniótico se llama "hidramnios", y puede (solo digo puede) estar asociado a determinadas patologías que dificulten la excreción de líquido, problemas del bebé generalmente. También hay hidramnios moderados que se solucionan espontáneamente y no dejan "rastro". El problema de un hidramnios es que el bebé está como más "flotando" y al romper espontáneamente puede favorecer la salida tempestuosa de "algo" que no sea la cabeza del bebé (mano, cordón, etc.) No es nada frecuente que esto ocurra. También puede ocurrir que al tener mayor volumen de líquido amniótico, el útero está más sometido a presión y ocurra como en los embarazos gemelares que se inicie dinámica espontánea antes del término.
Oligoamnios es escasez de líquido amniótico, cuando es real suele ser por insuficiencia placentaria Pero hay que tener mucho cuidado, oligoamnios inducidos que cuando rompes la bolsa sale líquido para regar un campo de fútbol. Es normal que al final del embarazo haya poco líquido, significa que cada vez hay más bebe, que el embarazo "normal" está llegando a su fin, que se acerca el momento...
Para medir el líquido amniótico por ecografía, una de las formas de hacerlo es medir el espacio que hay de líquido (en centímetros) si dividimos la barriga en cuatro cuadrantes, midiendo en cada cuadrante las bolsitas de líquido... Sólo un ILA (Índice de Líquido Amniótico) por debajo de 6 es un oligoamnios..."
Blanca Herrera. Comadrona.
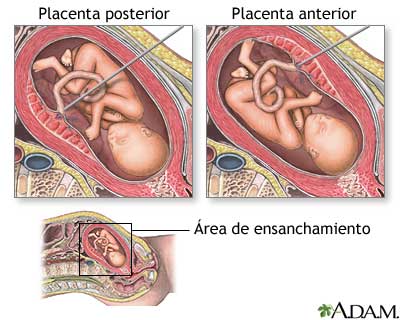
La placenta humana es de tipo hemocorial (o discoidal), lo que quiere decir que el tejido fetal penetra el endometrio hasta el punto de estar en contacto con la sangre materna. Por lo general, la placenta se une o adjunta a la parte superior del útero, aunque también podría llegar a adjuntarse a la parte trasera (placenta posterior), en la parte delantera (placenta anterior) o la porción inferior del cuerpo uterino, por encima del cuello (placenta previa).
- Adherencias de la placenta:
La placenta ácreta o acretismo placentario es la inserción anormal de las vellosidades coriales directamente en el miometrio (B) y se puede presentar en tres formas: placenta ácreta, íncreta o pércreta.
• Placenta ácreta: las vellosidades se insertan directamente en el miometrio por un defecto en el desarrollo de la decidua.
• Placenta íncreta: las vellosidades penetran hasta el interior del miometrio.
• Placenta pércreta: las vellosidades alcanzan la serosa peritoneal o incluso penetran en la cavidad abdominal e invaden órganos vecinos.
Es un tipo mucho más raro de complicación placentaria, que ocurre cuando la placenta se une demasiado firmemente a las paredes uterinas, haciendo imposible su expulsión. Dentro de su excepcionalidad, es más frecuente en mujeres con cesárea previa e inserción baja de placenta.
- Placenta anterior
Placenta Anterior significa que esta en la cara anterior del útero (es decir en la que pega a tu ombligo), posterior en la cara posterior (o sea la que pega a tu espalda) y fondo la que pega al fondo uterino, (o sea a tu estómago por arriba)... también hay placentas "bajas" que están pegadas al cuello y ahí hay que ver si lo ocluyen (lo tapan o no).
Hay muchas placentas bajas al principio del embarazo, que no implican absolutamente NADA, bueno si implican algo... MIEDO, eso es uno de los efectos NOCEBO, es decir... que seguramente a medida que el útero crece con el embarazo, la placenta va a subir con él, y no implican nada, no sirve de nada el diagnostico al principio del embarazo, más que para infundir temor en las embarazadas. Solo el 1% de las embarazadas la tienen a término (o menos), sin embargo si se mira por ecografía en la semana 17 por ejemplo igual serían el 50 o 60%, asÍ que mejor no mirarlo (y esto no lo digo yo... lo dice por ejemplo Michel Odent)
Blanca Herrera. Comadrona.
- Placenta Previa

La frecuencia con que se produce una placentación previa es variable, debido a la ubicación anatómica de la placenta dentro del útero.
Según su ubicación y la sintomatología que se produce, se las clasifica como:
Placenta previa con sintomatología: Hemorragia: Ocurre en 1 de cada 200 o 300 embarazos, es decir en el 0,5%.
Placenta previa sin síntomas: Se diagnostica durante los exámenes complementarios.
La ecografía tiene una alta sensibilidad diagnóstica. El 45% de los casos se diagnostican durante el segundo trimestre. En un alto porcentaje de embarazos de entre 4 y 5 meses, puede observarse por ecografía una implantación de la placenta baja o previa. Más tarde, cuando el útero crece, se produce un desplazamiento de la placenta hacia el fondo del útero. En muy pocos casos este fenómeno no tiene lugar y la placenta se mantiene baja o previa.
- Desprendimiento prematuro (o abrupto) de placenta
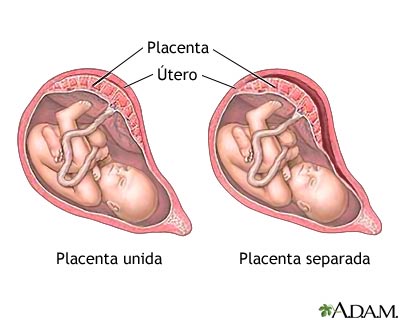
Los síntomas se vuelven más evidentes conforme aumenta el grado de desprendimiento, que va de Grado 1 (el más leve) a Grado 3 (el más grave). Generalmente se presenta dolor abdominal aún entre contracciones, endurecimiento del abdomen (hipertonía uterina) a manera de una contracción sostenida, contracciones más frecuentes de las normales sin haber usado estimulantes de la actividad uterina, sangrado transvaginal de color oscuro, sangre en el líquido amniótico, náuseas, sed, desmayo y disminución de los movimientos fetales.
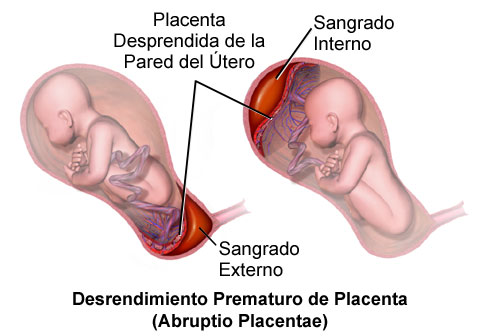
El desprendimiento prematuro de la placenta, incluso cualquier separación de la placenta previa al parto, ocurre en aproximadamente 1 de cada 150 partos (0.5% de los embarazos). La forma grave, que produce la muerte del feto, se presenta únicamente en alrededor de 1 por cada 500 a 750 partos.
Observa este inusual caso de un nacimiento prematuro de 27 semanas de gestación donde el bebé nace con la bolsa amniótica intacta y la placenta desprendida aun adherida.
 |
| Imagen: www.placentera.com |
CALCIFICACIÓN DE LA PLACENTA
Tipos de placenta: Grado placentario
El grado placentario se refiere a la edad de la placenta. La edad de la placenta puede ser determinada por el número de manchas blancas (calcificaciones) que pueden encontrarse en la superficie de este órgano. Si su placenta tuviera demasiadas de estas calcificaciones teniendo en cuenta la edad de su bebé, podría llegar a ser una señal de que su placenta está envejeciendo demasiado rápidamente. Una placenta que comienza a envejecer se llama "placenta senescente".
¿UNA PLACENTA ENVEJECIDA Y/O CALCIFICADA ES INDICATIVA DE CESÁREA?El parto normal se desencadena por circunstancias que actualmente no son bien conocidas, pero parece que interactúan distintos factores, factores maternos, factores fetales y factores placentarios. No se podría poner una de parto si en cierta manera la placenta no empezara a "envejecer" al final de la gestación porque no se pondrían en marcha los mecanismos bioquímicos que propician la cadena de acontecimientos que desencadenan el mecanismo del parto.Claro que la placenta al final del embarazo envejece, se calcifica (incluso se infarta) y proporciona menos alimento a los bebés, pero es que tiene que ser así y esto sigue entrando dentro de la normalidad. En principio una placenta al final de la gestación Grado I-II o III de Graam que es como se denomina no tiene la más mínima importancia, siempre que las reservas fetales sean buenas, es decir que no estemos ante un verdadero CIR o un verdadero problema placentario. ¿Por qué digo lo de verdadero? pues porque gracias a las nuevas tecnologías se pueden ver cosas que antes no se veían y esto tiene un doble matiz: por un lado es cierto que podemos detectar problemas con mayor facilidad pero por otro lado también podemos ver problemas donde no los hay.Un verdadero CIR es aquel que tiene realmente comprometido el aporte sanguíneo (y por tanto de oxígeno y alimento). Actualmente se detectan demasiados CIR y placentas envejecidas porque se buscan y se encuentran más de lo que deberían. Es decir, que hay inducciones (que muchas veces fracasan) por sospecha de CIR con niños que pesan 3000 gr. (luego... no son CIR).Blanca Herrera. Comadrona
Desde www.elpartoesnuestro.es
El grado placentario tiende a aumentar con la edad gestacional y se relaciona hasta cierto punto con la madurez fetal. Conforme se aproxima la fecha para completar la gestación, la placenta comienza a envejecer y los niveles de progesterona descienden, lo que origina las contracciones uterinas del parto, entre otros factores.
La convención de que el embarazo dura 40 semanas la instauró un ginecólogo alemán a comienzos de 1800. Simplemente, afirmó que un embarazo debería durar diez meses lunares, o lo que es lo mismo, 10 meses de 4 semanas cada uno. Sin embargo, los investigadores de un estudio realizado en 1990 en el que se hizo un seguimiento a mujeres blancas sanas descubrieron que el embarazo en madres primerizas duraba por término medio ocho días más, y en mujeres que habían parido anteriormente la media era de tres días más.
La placenta se gradúa de los grados 0 al 3 de la clasificación de Grannum, que se caracteriza por lo siguiente:
Grado 0: placa coriónica lisa sin áreas de calcificación
Grado 1: indentaciones sutiles de la placa coriónica, y áreas de calcificación dispersas al azar en la sustancia placentaria
Grado 2: indentaciones similares a comas en la placa coriónica, y áreas de calcificación en la porción basal de la placenta
Grado 3: indentaciones tan profundas en la placa coriónica que llegan a la porción basal de la placenta, y calcificaciones y zonas de infarto.
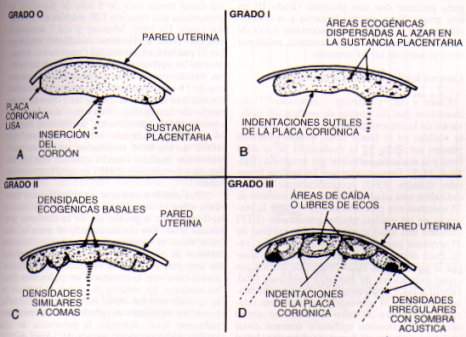
Los grados de la placenta han de interpretarse de diferente modo dependiendo de la edad gestacional y del flujo sanguíneo que nos indican las ecografías Dopler. La placenta es un órgano caduco que va "madurando" con el embarazo y cuando ya no es necesaria empieza a involucionar (a calcificarse) de forma natural. Hay que tener en cuenta que en esta involución pueden intervenir y acelerarla otras causas como que la madre fume, que existan otras complicaciones en el embarazo o que la madre no se cuide. Una placenta de grado II-III al final del embarazo (aproximadamente a partir de la semana 34-35) es perfectamente normal y no supone ningún problema (para eso se comprueba el flujo sanguíneo a través del dopler), pero una una placenta de grado III en la semana 20 a 32 no sería normal.
Algunos radiólogos han comprobado que unos días antes de producirse el parto, la placenta se envejece de golpe, como dando la señal de que el bebé ya no la necesita y por tanto puede salir.
Si el flujo sanguíneo no está comprometido y el bebé está bien no hay que hacer nada si es al final de la gestación. Si no fuera al final, lo único razonable sería una cesárea pues si el flujo sanguíneo está mal, el bebé no soportaría una inducción.
Choni Gómez, Comadrona.
- CIR (Crecimiento Intrauterino Retardado)
El CIR son las anormalidades placentarias que disminuyen su función (insuficiencia placentaria) y que ocasionan disminución del crecimiento intrauterino, es decir, desnutrición "in utero" cuando se da de forma crónica; en los casos agudos o crónicos agudizados, el problema es predominantemente respiratorio, es decir, asfixia o sufrimiento fetal agudo. Leer más.
Mireia Muñoz
Artículo supervisado por Choni Gomez, Comadrona. (Gracias, guapísima!!!)
FUENTES:
El parto es Nuestro, Infogen, Wikipedia, Pregnancy, Medicina Uanl, Medline plus, "Guía de la Mujer Consciente para un Parto mejor", Henci Goer.
Edición 2017:
He descubierto una web española donde realizan JOYAS de placenta, cordón umbilical, leche materna... e incluso cenizas. Si te interesa, se llama JOYAS DE LECHE by LETY
- Quizá también te interese:
INDICACIONES (VERDADERAS) DE LA OPERACION CESAREA
LA ALIMENTACION DURANTE EL EMBARAZO
S.O.S.: ¡EL PARTO NO LLEGA!
He roto aguas, ¿y ahora qué?
EL TABACO EN EL EMBARAZO
FUMAR EN EL EMBARAZO
BENEFICIOS DE LA PLACENTA INGERIDA Y ENCAPSULADO DE PLACENTA
EL CORDÓN UMBILICAL
Conoce el sexo del bebé a las 6 semanas de gestación segun la ubicación de la placenta
15 datos increíbles sobre la placenta, el cordón umbilical y el saco amniótico.
La placenta, el altavoz del estrés materno
La milonga de la placenta vieja
Embarazo más allá de las 42 semanas
Rituales tradicionales con la placenta
La placenta, esa gran desconocida (I), El Parto Es Nuestro
Placentofagia (comerse la placenta): no lo haga, Julio Basulto

Nota: Éste no es un blog médico, sino informativo. Contrasta siempre toda la información y consulta a varios especialistas. Puedes desactivar el sonido del blog al final de la columna derecha.

"Por Un Parto Respetado" de Mireia está bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 3.0 Unported.